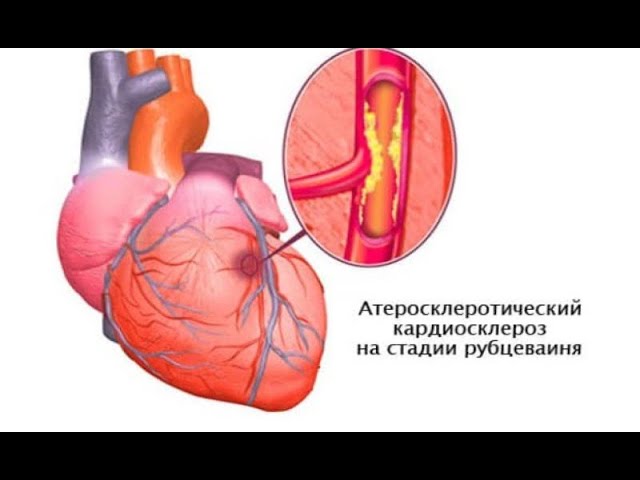
Атеросклероз поражает сосуды каждого третьего человека на Земле. Это процесс образования «жировых» бляшек на стенке артерий или вен, которые могут достигать огромного размера – до 7-12 см в диаметре. При значительном их разрастании, просвет сосуда может полностью перекрываться, что приведет к недостаточному питанию органа или застою крови в нем. Рост таких бляшек в артериях, снабжающих сердце, приводит к возникновению ишемической болезни (сокращенно – ИБС) и атеросклеротического кардиосклероза.
Если в первом случае, изменения в органе часто обратимы (исключение – развитие инфаркта), то при кардиосклерозе поражение сердечной мышцы сохраняется на всю жизнь. В миокарде происходит разрастание соединительной ткани, из-за которой уменьшается ее функция и, как следствие, может страдать весь организм.
Причины кардиосклероза
Точная причина атеросклеротического кардиосклероза неизвестна. Доктора считают, что наибольшее значение имеют большое количество липидов в крови (особенно ЛПНП, холестерина) и повреждение сосудов (при перепадах давления, воспалении и т.д.). Чаще всего, эти состояния наблюдаются у людей, имеющих следующие неблагоприятные факторы:
- Генетический – если в прошлом семьи многие страдали атеросклерозом, высока вероятность его развития у потомков;
- Возрастной – после 50-ти лет «жировые» бляшки на сосудах образуются значительно быстрее, чем в молодом возрасте. Это связано с замедлением обменных процессов, снижением функции печени и изменениями в сосудистой стенке. Из-за этого липиды дольше циркулируют в крови и легче оседают на поврежденные артерии;
- Половой – по статистике, мужчины подвержены атеросклерозу больше женщин, которых защищают половые гормоны (до возникновения менопаузы);
- Вредные привычки – курение и алкоголь;
- Излишний вес — определяется по специальному индексу (масса тела в кг/рост2). Если полученное значение меньше 25, то вес считается нормальным;
- Сопутствующие болезни – диабет (особенно второго типа), недостаточность щитовидной железы (гипотиреоз), печеночная недостаточность, гипертония (АД выше 140/90).
Наличие даже одного фактора значительно увеличивает риск возникновения атеросклеротического кардиосклероза. Этот процесс всегда формируется постепенно, поэтому своевременно определить его наличие, без настороженности пациента, достаточно трудно. Чтобы это сделать, необходимо знать с чего начинается болезнь и как она развивается.
Атеросклеротический кардиосклероз представляет собой серьезное заболевание, которое возникает в результате замещения сердечной ткани соединительной. Врачи отмечают, что основными симптомами являются одышка, боли в груди и нарушения сердечного ритма. Причинами развития этого состояния чаще всего становятся атеросклероз, гипертония и диабет. Специалисты подчеркивают важность ранней диагностики и комплексного лечения, которое может включать медикаментозную терапию, изменение образа жизни и, в некоторых случаях, хирургическое вмешательство. Профилактика заболевания заключается в контроле факторов риска: правильном питании, регулярной физической активности и отказе от курения. Врачи настоятельно рекомендуют проходить регулярные медицинские осмотры для своевременного выявления и коррекции возможных проблем с сердечно-сосудистой системой.

Как развивается атеросклеротический кардиосклероз
В первую очередь, у человека должен измениться состав жиров крови. Уровень «вредных» липидов повышается (ЛПНП), а «полезных» уменьшается (ЛПВП). Из-за этого на стенках коронарных артерий появляются жировые полоски. Обнаружить их при жизни невозможно, так как они не провоцируют появление каких-либо симптомов.
В последующем, липиды вместе с кровяными клетками (тромбоцитами) продолжают оседать в область полоски, формируя полноценную бляшку. По мере своего роста, она сначала закрывает артерию частично. В это время, человека беспокоят первые признаки ишемической болезни. Если бляшка остается в таком состоянии достаточно долго (в течение нескольких лет) и больной не принимает гиполипидемические препараты, появляется атеросклеротический кардиосклероз. Как правило, он носит диффузный характер – небольшие очаги возникают на различных участках сердечной мышцы.
Без лечения, болезнь постепенно прогрессирует – увеличивается количество соединительной ткани, вместо нормального миокарда. Оставшиеся мышечные клетки разрастаются, пытаясь сохранить функцию сердца нормальной. В итоге это приводит к его недостаточности и появлению выраженных симптомов.
Симптомы атеросклеротического кардиосклероза
Пациенты предъявляют две основные группы жалоб – на проявления ишемической болезни и на признаки недостаточности сердца. К первой относится боль, узнать которую можно по характерным признакам. Они все описаны в специальной анкете, ответив на вопросы которой, больной может самостоятельно заподозрить у себя ИБС.
| Характеристика боли | Описание |
| Где расположена? | Всегда за грудиной. Это наиболее важный диагностический критерий. |
| Какого характера? | Боль чаще всего ноющая или тянущая. Иногда, пациент может жаловаться только на чувство дискомфорта в груди. |
| Куда иррадиирует («отдает»)? |
Этот признак непостоянный – у части больных он может отсутствовать. |
| Когда возникает? | Этот признак зависит от вида ишемической болезни:
|
| Насколько сильная? |
Стенокардия напряжения или Принцметала – средней/малой интенсивности; Нестабильная стенокардия – возможно появление выраженных болей. Пациент может «замирать» во время приступов, так как боится усугубить симптом. |
| Чем снимается? |
При любом виде ИБС (кроме инфаркта) боль уходит после приема Нитроглицерина. Если она сохраняется дольше 10-ти минут – это повод обратиться в скорую помощь. При стабильной стенокардии боль быстро проходит после небольшого отдыха (за 5-7 минут). |
Помимо вышеописанных симптомов, у больного с атеросклеротическим кардиосклерозом можно обнаружить признаки недостаточности сердца:
- Одышку, которая возникает при нагрузках. Чаще всего, больные замечают ее при подъеме по лестнице или пешей ходьбе на значительные расстояния (более 400-т метров). При далеко зашедшем кардиосклерозе, дыхание пациента может быть затруднено даже в покое;
- Отеки – на первых стадиях, поражаются только ноги (в области стоп и голеней). Впоследствии, отеки могут быть по всему телу, включая внутренние органы;
- Изменения кожи и ногтей – пациенты с выраженным кардиосклерозом отмечают похолодание рук и ног, постоянную сухость кожи. Возможны выпадение волос и деформация ногтей (они приобретают круглую форму, становятся выпуклыми);
- Снижение давление (ниже 100/70 мм.рт.ст) появляется только на фоне значительного изменения миокарда. Часто сопровождается головокружениями и периодическими обмороками.
Также атеросклеротический кардиосклероз может сопровождаться нарушениями ритма, появлением чувства «сердцебиения» и «сбоев» в работе сердца. Однако эти симптомы возникают достаточно редко.
Атеросклеротический кардиосклероз — это серьезное заболевание, которое вызывает множество обсуждений среди пациентов и врачей. Люди часто делятся своими переживаниями о симптомах, таких как одышка, боли в груди и усталость, которые могут значительно ухудшить качество жизни. Многие отмечают, что причиной заболевания становятся неправильное питание, малоподвижный образ жизни и стресс. Лечение включает в себя как медикаментозную терапию, так и изменения в образе жизни: диету, физические нагрузки и отказ от вредных привычек. Профилактика играет ключевую роль, и многие эксперты рекомендуют регулярные медицинские осмотры, контроль уровня холестерина и артериального давления. Важно помнить, что ранняя диагностика и своевременное лечение могут существенно улучшить прогноз и качество жизни.

Диагностика атеросклеротического кардиосклероза
Атеросклероз можно заподозрить, изучая венозную кровь больного. Для этого достаточно выполнить биохимический анализ, в котором обязательно следует посмотреть следующие показатели:
| Показатель | Норма | Изменения при атеросклеротическом кардиосклерозе |
| Холестерин | 3,3-5,0 ммоль/л | Увеличивается |
| ЛПНП («вредные липиды») | до 3,0 ммоль /л | Увеличивается |
|
ЛПВП («полезные липиды») |
выше 1,2 ммоль/л | Снижается |
| Триглицериды | До 1,8 ммоль/л | Увеличивается |
В клиническом (общем) анализе крови, как правило, изменений нет.
Чтобы подтвердить наличие атеросклеротического кардиосклероза, доктора используют инструментальную диагностику. Наиболее распространены в России следующие методики:
- ЭКГ – дешевое и повсеместно распространенное исследование, позволяющее заподозрить кардиосклероз по наличию ишемии определенных участков сердца;
- УЗИ сердца (ЭхоКГ) — самый простой способ обнаружить соединительную ткань вместо миокарда, оценить количество патологических очагов и их размеры;
- Коронарная ангиография – наиболее точный и дорогостоящий способ обнаружения атеросклероза. Исследование проводят только в крупных больницах, так как для него необходимы дорогостоящие расходные материалы, оборудование и высококвалифицированные специалисты. Стандартный алгоритм проведения ангиографии следующий:
- Через бедренную артерию хирург вводит специальный катетер (тонкую трубочку), который ведут через аорту к коронарным артериям;
- В катетер вводят контрастное вещество;
- Делают снимок области сердца каким-либо рентгенологическим методом (чаще – это компьютерная томография).
После подтверждения диагноза, доктора назначают комплексное лечение. Оно тормозит прогрессирование болезни, уменьшает выраженность симптомов и снижает риск инфаркта, который является частой причиной смерти таких пациентов.
Лечение атеросклеротического кардиосклероза
В первую очередь, больным рекомендуют придерживаться диеты, направленной на снижение количества липидов крови. Она подразумевает исключение жареных, мучных, копченых и соленых блюд. Стол больного должен преимущественно состоять из супов на курином бульоне, круп, диетических сортов мяса (курица, телятина, индейка) и растительных продуктов (овощей, фруктов).
Пациенту следует скорректировать свой образ жизни, для улучшения эффекта от лечения. Необходимы дозированные физические упражнения (плаванье, регулярная ходьба, легкий бег), которые будут способствовать избавлению от лишнего веса, и увеличивать толерантность (переносимость) к нагрузкам.
Успешное лечение атеросклеротического кардиосклероза невозможно без соблюдения вышеперечисленных рекомендаций, однако важную роль имеет также правильная медикаментозная терапия. Как правило, она включает следующие группы лекарств:
Читайте также по теме:
- Статины для снижения холестерина
- Причины высокого холестерина
- Повышенный холестерин в крови- мифы и реальность
- Как понизить холестерин в крови — лекарства, продукты
- Холестерин: норма у женщин и мужчин
- Атеросклероз сосудов головного мозга — симптомы, лечение
- Как очистить сосуды от холестериновых бляшек
- «Разжижающие» кровь – Аспирин Кардио, Кардиомагнил. Их принимают для торможения роста бляшек и закупорки сосудов. Регулярное использование этих препаратов профилактирует инфаркт миокарда в 76%;
- Снижающие уровень липидов – Аторвастатин, Розувастатин, Симвастатин;
- Снимающие приступы ИБС – Нитроглицерин в спрее/таблетках под язык. Он работает только кратковременно. При частых приступах рекомендуются формы, действующие 8-12 часов: Изосорбида динитрат или мононитрат;
- Устраняющие отеки – диуретики Верошпирон, Спиронолактон. При выраженных и распространенных отеках возможно назначение Фуросемида;
- Улучшающие прогноз – Эналаприл, Лизиноприл, Каптоприл. Перечисленные лекарства снижают выраженность недостаточности сердца и несколько уменьшают АД.
Эта схема может дополняться и другими лекарствами, в зависимости от состояния больного. Если медикаменты не способны уменьшить симптомы атеросклеротического кардиосклероза, рекомендуется перейти к оперативному лечению. Оно заключается в улучшении кровоснабжения миокарда с помощью расширения коронарных артерий (транслюминальная баллонная ангиопластика) или создании обходного тока крови (аорто-коронарное шунтирование).
Профилактика атеросклеротического кардиосклероза
Вероятность развития этой патологии очень велика, поэтому начинать профилактику следует с молодого возраста. Она заключается в несложной коррекции образа жизни, направленной на уменьшение уровня липидов и предотвращение повреждений сосудов. Рекомендации докторов следующие:
- Заниматься физическими упражнениями не менее 3-х раз в неделю. Оптимально подходят бег, спортивная/лыжная ходьба и плаванье;
- Отказаться от курения, употребления наркотиков и больших доз алкоголя (в день рекомендуется употреблять не более 100 г. вина);
- Периодически измерять давление и глюкозу;
- Регулярно (каждые 6-ть месяцев) принимать поливитаминные комплексы;
- Ограничить жирную, мучную, копченую пищу. Блюда досаливать не следует.
Предотвратить атеросклеротический кардиосклероз значительно легче, чем лечить. Вышеперечисленные мероприятия помогают сохранить достойное качество жизни человеку даже в пожилом возрасте.
Вопрос-ответ
Можно ли вылечить атеросклеротический кардиосклероз?
Полностью вылечить его невозможно, и все лечение направлено лишь на то, чтобы ослабить симптомы.
Что такое атеросклеротический кардиосклероз?
Атеросклеротический кардиосклероз — это патологическое состояние, характеризующееся разрастанием фиброзных волокон сквозь миокардиоциты. Проявляется в виде приступов загрудинной боли, аритмий, недостаточности кровообращения. Основная категория пациентов — мужчины среднего возраста с длительным стажем курения.
Какие симптомы при кардиосклерозе?
Нарушение ритма сердца, ощущение сердцебиения, одышка при физической нагрузке (в запущенных случаях – в покое), кашель, стенокардия (загрудинная боль или жжение), повышенное артериальное давление, отеки нижних конечностей, боль в области печени, побледнение и похолодание дистальных отделов.
Что такое кардиосклероз и как его лечить?
Кардиосклероз — это одно из опасных проявлений ишемической болезни сердца, обусловленное разрастанием соединительной ткани и формированием рубца в сердечной мышце и клапанах. В результате патологического процесса сердце теряет способность к нормальной возбудимости и сократимости.
Советы
СОВЕТ №1
Регулярно проходите медицинские обследования, особенно если у вас есть факторы риска, такие как высокое кровяное давление, повышенный уровень холестерина или наследственная предрасположенность к сердечно-сосудистым заболеваниям. Это поможет выявить проблемы на ранней стадии и начать лечение вовремя.
СОВЕТ №2
Обратите внимание на свой рацион. Употребляйте больше фруктов, овощей, цельнозерновых продуктов и нежирного белка. Ограничьте потребление насыщенных жиров, трансжиров и сахара, чтобы снизить риск развития атеросклероза.
СОВЕТ №3
Регулярно занимайтесь физической активностью. Умеренные физические нагрузки, такие как прогулки, плавание или занятия спортом, помогают поддерживать здоровье сердечно-сосудистой системы и контролировать вес.
СОВЕТ №4
Избегайте стрессов и научитесь управлять ими. Практикуйте методы релаксации, такие как медитация, йога или глубокое дыхание, чтобы снизить уровень стресса, который может негативно влиять на здоровье сердца.






















